- 16 ноября, 2022
ОБЯЗАТЕЛЬНОЕ МЕДИЦИНСКОЕ СТРАХОВАНИЕ. ЭКСПЕРТНАЯ ДЕЯТЕЛЬНОСТЬ КАК ПРОФЕССИЯ

Системе обязательного медицинского страхования в России исполняется 30 лет.
В дискуссиях о ее эффективности и перспективах, как правило, за кадром остается малознакомый непосвященным, но от этого не менее значимый пласт работы — экспертиза медицинской помощи. Приоткрыть завесу тайн экспертной деятельности в системе ОМС мы попросили руководителей компании «СОГАЗ-Мед», занимающей лидирующие позиции по числу з астрахованных и географии работы.
Современные страховые технологии: Экспертизы страховых компаний в системе ОМС — это российское ноу-хау?
Каково их глобальное предназначение, принципиальная функция?
Дмитрий Толстов: Разумеется, экспертиза оказанной медицинской помощи — это не наше изобретение. Для понимания того, как работает система, надо учитывать очень важные особенности экспертной деятельности именно в ОМС.
Во-первых, одним из важнейших страховых принципов является принцип эквивалентности страхового обеспечения.
В медицинском страховании страховое обеспечение — это медицинская помощь, которая должна быть эквивалентна страховому случаю. Причем финансовое обеспечение помощи тоже должно быть сопоставимо затратам больницы, о чем вполне определенно написано в Федеральном
законе об ОМС как о факторе финансовой устойчивости системы. В этом смысле контрольная экспертная функция является одной из фундаментальных основ ОМС.
Во-вторых, контроль не может осуществляться кем-то аффилированным с поставщиком услуг, то есть медицинскими организациями, оказывающими помощь.
Требование независимости контролера стало одной из причин, почему страховые компании были включены в цепочку финансирования больниц и поликлиник: окончательные расчеты с ними должны опираться на финансовые результаты контроля. Следствием этого стало и то, что страховые компании сегодня — основной исполнитель контрольной функции в системе ОМС.
В-третьих, в государстве, ориентированном на всеобщий охват медицинской помощью и на приоритет социальных функций, а Россия в полной мере таковым является, — контрольные функции. в ОМС приобретают важное свойство: они становятся элементом защиты прав граждан на получение качественной медицинской помощи.
ССТ: Каковы масштабы экспертной деятельности страховых компаний в системе ОМС?
Юрий Брудастов
Фото: Исполнительный директор по экспертизе медицинской помощи компании «СОГАЗ-Мед», доктор медицинских наук
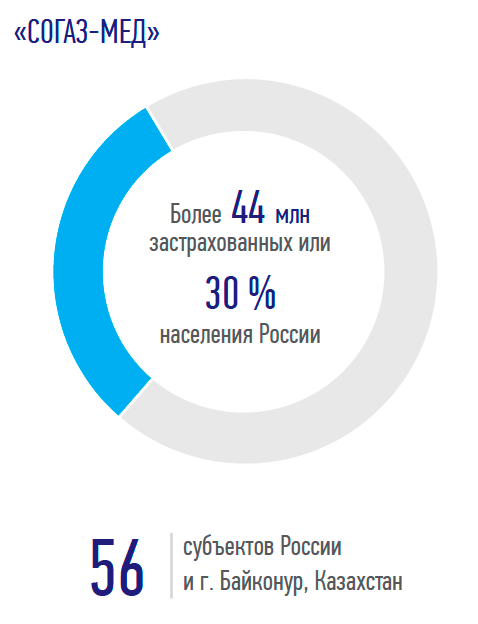
Юрий Брудастов: В 2021 году только в подразделениях нашей компании выполнено более 10 млн экспертиз, точнее, почти 2,7 млн экспертиз качества медицинской помощи и более 7,6 млн медико-экономических экспертиз. Если учесть, что наши застрахованные — это 30 % населения РФ, то в масштабах страны страховыми компаниями выполняется 33–35 млн экспертиз в год.
ССТ: Почему так много?
Ю. Б.: На самом деле, это около 3–3,5 % от всех случаев медицинской помощи в стране, поданных на оплату в системе
ОМС. В 2021 году в масштабах страны оплачено около 1 млрд случаев.
В нашей профессиональной среде не принято давать качественные оценки типа «много — мало», «хорошо — плохо».
Отмечу лишь, что, во-первых, существуют нормативы проведения экспертиз, установленные федеральным законодательством, которые страховыми компаниями исполняются. Во-вторых, в структуре проводимых экспертиз есть над чем поработать как с точки зрения количества, так и с точки зрения приоритетов. И в-третьих, в зависимости от того, какие нарушения мы обнаруживаем, доля проверяемых случаев должна гибко меняться вплоть до 100 %, когда нарушения носят системный характер и нам необходимо разобраться в причинах или оперативно исправить ситуацию.
ССТ: Медицинская экспертиза обычно ассоциируется с вопросами качества медицинской помощи. Вы упомянули о медико-экономических экспертизах — что это и зачем они нужны?
Ю. Б.: Медико-экономическая экспертиза действительно не относится в чистом виде к медицинским1. Она проще экспертизы качества и ориентирована на проверку соответствия счета на оплату услуг объему и срокам оказанной медицинской помощи. Как все медицинские экспертизы, медико-экономическая проводится путем сверки истории болезни (медицинской карты) больного с информацией из счета на оплату.
Основные нарушения, которые мы выявляем при этом виде экспертного контроля, связаны с несоответствиями информации из этих источников.
В общем виде речь идет о нерациональном расходовании средств системы и нашей задаче по их возврату, поддержанию эквивалентности финансового обеспечения страховому обеспечению в системе.
ССТ: Как много таких случаев вы выявляете? Можете привести какие-нибудь нетривиальные примеры такой нерациональности?
Ю. Б.: Строго говоря, мы предпочитаем говорить о финансовых ошибках. Страховые компании не наделены ни фискальными, ни надзорными, ни правоохранительными функциями, и в периметр наших функций не входят следственные действия. Хотя нам часто приходится общаться с соответствующими компетентными органами.
В среднем мы выявляем подобные нарушения в четверти проверяемых случаев.
В отдельных выборках — до 100 %.
Примеров нерациональности можно привести множество. Прямо сейчас мы, в частности, занимаемся разработкой алгоритмов выявления и оценкой масштабов относительно безобидных нарушений, не связанных с дорогостоящими видами лечения. Когда при банальных хирургических вмешательствах, например, при аппендиците, применяются тарифы на оплату, не соответствующие тяжести пациента, или фактически примененным медикаментам, или фактически проведенной операции.
Предварительные экспертизы показывают, что доля таких случаев с необоснованными тарифами, может доходить до 86 %, например, при аппендиците. При кажущейся незначительности финансового ущерба в несколько тысяч рублей на каждом случае в масштабах больницы, региона, страны речь может идти о 10–15 % нерационально потраченных денег.
Особенность положения нашей компании, а также ИТ и аналитика позволят нам уже в этом году начать оценивать такие последствия для системы сразу в нескольких десятках регионов и выйти на федеральный уровень с соответствующими предложениями для органов власти.
ССТ: Возвращаясь к теме качества медицинской помощи — чем вообще его можно измерить, если медицина сложна, мнения специалистов могут не совпадать, а пациенты вообще склонны оценивать качество по-своему?
Ю. Б.: Качество медицинской помощи, действительно, очень сложная категория, являющаяся предметом многочисленных дискуссий в мире, минимум, на протяжении полувека, когда системы здравоохранения приобрели черты индустриальных.
В нашем законодательстве введены три основных критерия качества медицинской помощи: своевременность, правильность выбора методов и степень достижения желаемого результата. ВОЗ в периметр проблем качества в здравоохранении включает также вопросы доступности, медицинской эффективности, рационального расходования средств, о котором мы уже говорили, а также аспекты оценки качества пациентами, включая их вовлеченность в процесс оказания медицинской помощи.
Все имеет значение, особенно если учитывать, что разные участники процесса видят и оценивают медицинскую помощь по-разному. Пациенту недоступны медицинские критерии, но для них важны их потребности в полноте исполнения пожеланий, скорости, доступности, сервисной составляющей. Глобальному заказчику, государству, больше интересны глобальные последствия заболеваемости, утраты трудоспособности, общего бремени затрат. Провайдерам интересна эффективность, а что же касается медицинских организаций, то фактически только врачи непосредственно могут оценить медицинские аспекты качества.
Стоит учесть также географию, в том числе экономическую, инфраструктуру регионов, логистику, коммуникации, кадровую неоднородность.
ССТ: Много ли ошибок выявляете и какие? В чем основные сложности проведения экспертиз качества?
Ю. Б.: Нарушений в целом по результатам наших экспертиз обнаруживается немало.
В 2021 году мы выявляли нарушения примерно в каждом пятом проверенном случае при медико-экономической экспертизе и примерно в 30 % проверенных случаев при экспертизе качества медицинской помощи. В денежном выражении страховые компании по результатам экспертиз
снижают размер оплаты за оказанную медицинскую помощь примерно на 1,0–1,5 %, возвращая в систему ОМС десятки миллиардов рублей. Это довольно много, но на показатели 2021 года существенное влияние оказали различные факторы пандемии.
Подавляющее большинство нарушений качества медицинской помощи связаны с невыполнением тех или иных диагностических, лечебных или профилактических назначений и вмешательств. Например, при COVID-19 часто выявлялись случаи несвоевременной диагностики, непроведения ряда исследований и (или) назначений.
Ключевая проблема оказания медицинской помощи одинаково высокого качества во всех больницах и в разных регионах страны, так же как и одинаково объективной последующей оценки этого качества, заключается в том, что сегодняшняя система здравоохранения России слабо вооружена инструментами стандартизации. Медицинская помощь оказывается людьми, которые неоднородны по уровню владения знаниями и навыками в медицине. Это же относится и к врачам-экспертам. Поэтому в индустриальных системах здравоохранения инструменты стандартизации являются важнейшим механизмом обеспечения качественной медицинской помощи.
Под стандартами в широком смысле следует понимать систему нормативных документов, предписывающих, как лечить и как оценивать лечение, в том числе часто критикуемые клинические рекомендации.
Важнейшая проблема экспертной деятельности страховых компаний сегодня в России — слабая востребованность результатов экспертиз. Там, где у нас выстраивается конструктивный диалог с властями и больницами, нам всегда удается резко снизить число ранее выявленных нарушений, особенно системных.
И здесь тоже есть над чем работать.
Но примеров успешного сотрудничества с организаторами здравоохранения у нас достаточно много. В последние годы — это онкология, где соблюдение правил назначения противоопухолевых препаратов было взято на особый контроль и поначалу почти повсеместно вызывало нарекания в наш адрес. Тем не менее, спустя год-полтора и мы, и руководители отрасли с удовлетворением отметили критическое падение числа ошибок, связанных с расчетом доз противоопухолевых препаратов, соблюдением дозо-интервальных параметров и т. д.
ССТ: Что, по Вашему мнению, важнее для системы ОМС — финансовая нерациональность или ненадлежащее качество медицинской помощи?
Д. Т.: Выбор между этими категориями возможен только теоретически.
Нельзя рассматривать медико-экономические нарушения в отрыве от качества помощи, так как сегодня нерационально потраченные деньги — это нехватка ресурсов для оказания помощи дополнительному числу нуждающихся, или для выполнения всех необходимых назначений завтра.
И наоборот, медицинская помощь, не отвечающая критериям надлежащего качества, в большинстве случаев оборачивается повторными обращениями, осложнениями, затягиванием лечения и, как
следствие, потребностью в дополнительных ресурсах.
ССТ: Есть ли свет в конце тоннеля?
Д. Т.: Безусловно есть. Для этого мы и работаем.
Тут мы не одиноки — весь мир несколько десятилетий пытается угнаться за научно-техническим прогрессом, который меняет образ жизни, поведение и привычки обычных людей, представления о заболеваниях и медицинские технологии. В этой гонке управление здравоохранением — сложное явление, которое нельзя объяснить в двух словах, поэтому надо перестать искать простые волшебные управленческие решения.
Нам обязательно нужно подтянуть наше законодательство в части критериев качества медицинской помощи, придав ему большую системность, в том числе прописав в нем обязательную востребованность результатов экспертиз страховых компаний.
Мы должны последовательно, независимо от смены поколений управленцев, развивать инструменты стандартизации в здравоохранении, в том числе в контроле качества медицинской помощи.
Надо отказаться от выполнения экспертиз «по нормативу», перейдя на контроль медицинской помощи по приоритетам общества и отрасли.
1 В Федеральном законе от 21.11.2011 № 323 «Об основах охраны здоровья граждан в Россий- ской Федерации» медико-экономическая эксперти- за не входит в перечень медицинских экспертиз.