- 16 ноября, 2022
ЧТО ВЛИЯЕТ НА УДОВЛЕТВОРЕННОСТЬ ГРАЖДАН СИСТЕМОЙ ОМС

Система ОМС вполне успешно справляется с решением базовых задач. Тем не менее ее функционирование в текущих условиях нельзя назвать оптимальным. Сопредседатель Всероссийского союза пациентов Ян Власов рассказал о том, какие первоочередные изменения в системе ОМС необходимы для повышения уровня удовлетворенности граждан страховой медициной.
На основе исследований и обращений пациентов мы делаем вывод о том, что пациенты оценивают систему страховой медицины как непрозрачную, неадекватную в части тарифов на медицинские услуги, ненадежную в силу избирательного контроля оказания медицинской помощи и нуждающуюся в совершенствовании в части защиты прав пациентов.
Сейчас ВСП проводит третью по счету оценку удовлетворенности граждан медицинской помощью в системе ОМС.
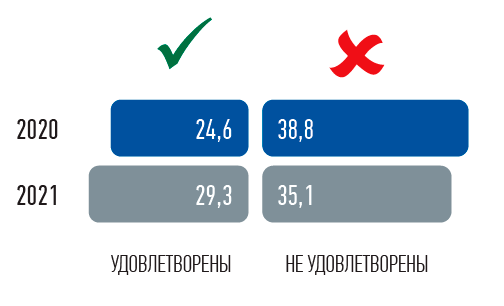
Результаты аналогичных исследований за 2020–2021 годы заставляют нас констатировать, что уровень удовлетворенности граждан медицинской помощью остается на стабильно низком уровне.
В 2021 году лишь 29,3 % пациентов были удовлетворены медицинской помощью в той или иной степени и 35,1 % — не удовлетворены. Уровень удовлетворенности медпомощью в сравнении с данными 2020 года практически не изменился — 24,6 % были удовлетворены, 38,8 % — не удовлетворены. Половина граждан (50,2 %) в прошлом году увидели негативные изменения в качестве и доступности медицинской помощи по сравнению с допандемийным периодом. Этот показатель не изменился в сравнении с результатами 2020 года (50,2 % респондентов два года назад также отметили ухудшение качества и доступности медицинской помощи).
ДЕФИЦИТ ФИНАНСИРОВАНИЯ СОХРАНЯЕТСЯ
Сложности системы ОМС во многом определены ее недостаточным финансированием.
Государственные лечебные учреждения сами определяют свою учетную политику, их аудит не проводится, что приводит к заведомому искажению бухгалтерского учета фактических затрат медицинских организаций. Значительная часть средств ОМС и бюджета уходит на издержки неэффективного управления государственными лечебными учреждениями — на неконтролируемую дебиторскую задолженность, на закупки сомнительных материальных запасов и неиспользуемого оборудования, на раздутый административный аппарат (25 % от ФОТ и более). Приходится постоянно повышать расходы бюджета и работодателей на ОМС, «оптимизировать» медицинскую инфраструктуру, сокращать зарплаты и расширять трудовые обязанности медицинских работников, увеличивать платность медицинской помощи.
Тарифы ОМС давно не соответствуют реальным расходам медицинских организаций на оказание медпомощи гражданам.
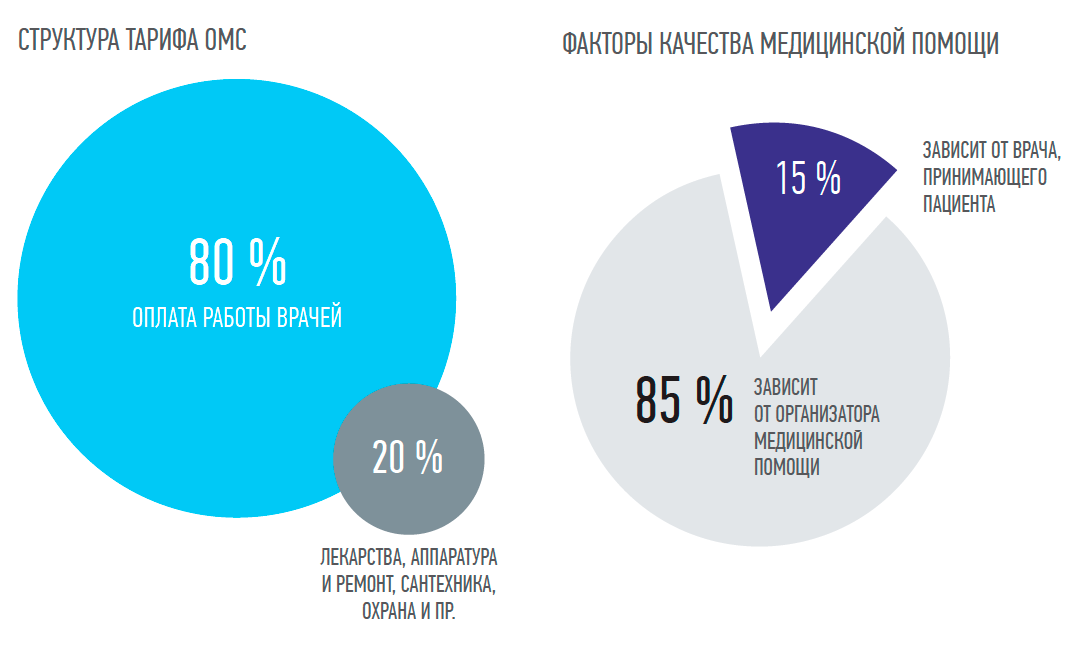
Необходимо, наконец, рассчитать реальную стоимость клинически законченного случая и изменить существующие на сегодня тарифы оказания медицинской помощи населению. Пока она неизвестна. Поэтому в тарифах до 80 % приходится на оплату работы врачей и только 20% — на лекарства, аппаратуру и ремонт, сантехнику, охрану и прочее.
В результате у пациентов отсутствует возможность получить нужные услуги бесплатно, ограничено выполнение стандартов в ЛПУ и пр. Больше 70 % пациентов приобретают за свой счет лекарственные препараты и услуги, почти 30 % пациентов платят за прием у врача-специалиста неофициально, более 30 % граждан оплачивают проведение диагностических обследований, находясь в стационаре.
Без расчета реальной стоимости законченного случая заболевания невозможно в том числе обеспечить высокотехнологичное и инновационное лечение через систему обязательного медицинского страхования.
ОТРАСЛИ НУЖНЫ ОПЫТНЫЕ УПРАВЛЕНЦЫ
Тенденция неэффективной траты бюджетов поддерживается недостаточным уровнем компетенции руководителей системы ОМС и врачей.
Качество оказания медицинской помощи только на 15 % зависит от врача, принимающего пациента, и на 85 % зависит от организатора медицинской помощи.
10 ПРОБЛЕМ, С КОТОРЫМИ ГРАЖДАНЕ ЧАСТО СТАЛКИВАЮТСЯ
- Отказ в выдаче направления на инструментальные исследования (УЗИ, рентген и др.) при наличии устных рекомендаций врача (47,1 %)
- Долгое ожидание приема узкого специалиста после записи — более 14 рабочих дней (43,5 %)
- Долгое ожидание лабораторных исследований после их назначения — более 14 рабочих дней (42,2 %)
- Отказ в выдаче направления в специализированную федеральную клинику для лечения заболевания при наличии устных рекомендаций врача (40,1 %)
- Невозможность записаться на прием к терапевту, педиатру, врачу общей практики, фельдшеру при первом обращении в поликлинику (36,1 %)
- Отсутствие понятных разъяснений врача по поводу состояния здоровья (здоровья ребенка), назначенных исследований и лечения (31,2 %)
- Отсутствие нужного специалиста в поликлинике, невозможность к нему записаться (28,2 %)
- Невозможность получить все необходимые услуги в одном месте (26,2 %)
- Долгое нахождение в очереди перед кабинетом врача (23,1 %)
- Отказ в выдаче направления на госпитализацию в районную, городскую, региональную больницу (20,7 %)
Вопрос уровня компетентности руководителей системы здравоохранения, как на местах в региональных министерствах, так и в лечебных учреждениях, стоит очень остро.
Менеджеры системы здравоохранения могут быть хорошими хирургами, терапевтами, великолепными людьми, но не всегда компетентными с точки зрения менеджмента системы здравоохранения. У нас сектор, организующий систему здравоохранения, нуждается в обучении.
Врачам ЛПУ необходимы возможности решать, учиться. Точка взаимодействия «врач–пациент» — зона постоянного неразрешимого конфликта из-за неразберихи в регуляторной практике, финансах и постоянных манипуляциях со стороны региональных властей и СМК.
ИННОВАЦИИ В ОМС: УЗКОЕ ГОРЛЫШКО
В создавшихся условиях система ОМС крайне медленно адаптируется к внедрению новых высоких технологий. Как уже отмечалось выше, в системе ОМС не хватает соответствующих тарифов для того, чтобы за счет нее обеспечивать инновационными лекарствами тех, кто в них нуждается.
Степень адаптированности системы ОМС к применению новаций варьируется от региона к региону. При этом высокая эффективность в отдельных субъектах чаще всего является заслугой именно региональных ФФОМС, которые самостоятельно разрабатывают тарифы.
Много времени требуется на включение новых препаратов в систему ОМС.
Чтобы сделать современные препараты и технологии более доступными для пациентов, прежде всего необходимо включить в программу высокозатратных нозологий эффективные и дорогие препараты, в том числе препараты таргетной терапии, покупку которых невозможно обеспечить за счет ОМС или региональных бюджетов.
Точка взаимодействия «врач– пациент» — зона постоянного неразрешимого конфликта из-за неразберихи в регуляторной практике, финансах и постоянных манипуляциях со стороны региональных властей и СМК.