- 16 ноября, 2022
ОМС: ТРАНСФОРМАЦИЯ НЕИЗБЕЖНА

Как и любой социальный институт, система ОМС сегодня вынуждена адаптироваться к наступающему общественному и экономическому переустройству мира, чтобы не только обеспечивать социальные гарантии граждан, но и стремиться к достижению более высоких социальных стандартов. В числе приоритетных направлений трансформации ОМС эксперты называют внедрение риск- ориентированного подхода в систему экспертного надзора и информатизацию отрасли с полной интеграцией страховых медицинских организаций (СМО) как полноправных участников системы. Об этом мы говорили с вице-президентом Всероссийского союза страховщиков Дмитрием Кузнецовым.
Современные страховые технологии: Дмитрий Юрьевич, действительно ли ОМС сегодня нуждается в трансформации?
Дмитрий Кузнецов: О необходимости развития и укрепления страховой модели финансирования здравоохранения в своих выступлениях неоднократно упоминал
Президент Российской Федерации. Поэтому трансформация системы ОМС рассматривается нами исключительно в рамках этой парадигмы. Безусловно, страховое сообщество полностью поддерживает идею дальнейшего развития страховых принципов, разрабатывает и обсуждает с регуляторами отрасли предложения по ее практической реализации. Другое дело, что с учетом происходящих сегодня событий изменения не должны быть радикальными. Самое главное, на мой взгляд, сосредоточиться на локальных внутренних целях — эффективном межведомственном взаимодействии, финансовой устойчивости как участников ОМС, так и самой системы, и других задачах, которые одинаково понятны всем заинтересованным сторонам.
ССТ: Что понимается под финансовой устойчивостью?
Д. К.: Под финансовой устойчивостью я понимаю сбалансированность имеющихся средств и расходов, а также наличие определенного запаса ресурсов на исполнение обязательств.
И текущий, и предшествующий период являются достаточно сложными для отрасли. Сначала пандемия, а затем изменение геополитической обстановки серьезно увеличили нагрузку на систему ОМС и здравоохранение в целом. Еще с 2020 года для того чтобы поддержать медорганизации, система начала практиковать схемы финансирования с большим авансированием. И в некоторых ситуациях количество оказанных услуг не соответствовало объему поступивших средств — был перекос как в сторону их превышения, так и неполного освоения.
В результате стали формироваться задолженности, переплаты, дисбаланс дебиторской и кредиторской задолженностей между участниками системы ОМС, зачастую это происходило на территории одного и того же региона.
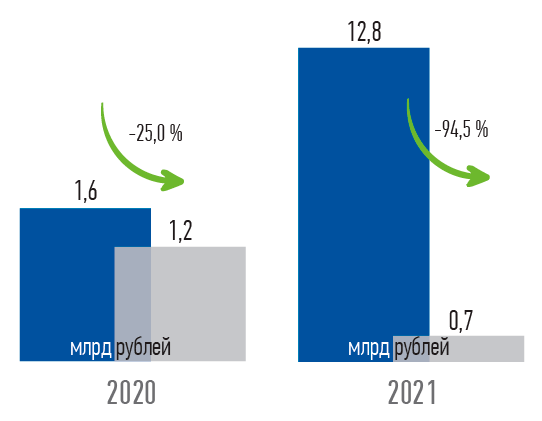
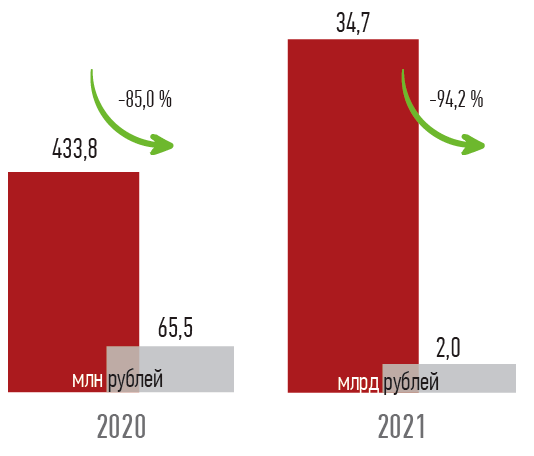
Конечно, и регулятором, и Правительством предпринимались меры по исключению п одобных моментов. По нашим данным, за последние годы фиксируется существенное снижение размера дебиторской задолженности медицинских учреждений перед СМО. Также отмечается устойчивая тенденция снижения размера кредиторской задолженности
СМО перед медицинскими организациями с 35,1 млрд рублей на начало 2022 года до 5,4 млрд рублей (на 84,7 %) по итогам июля 2022 года.
Проблему задолженности Всероссийский союз страховщиков решает совместно с Минздравом России. Так, ведомство поддержало наши предложения, касающиеся возврата средств СМО в течение 2022 года равными частями до ноября включительно, а в случае перехода задолженности на 2023 год — через внесение изменений в договоры.
ССТ: Насколько, на Ваш взгляд, си стемно и слаженно сегодня идет работа с ФФОМС?
Д. К.: Наше взаимодействие действительно можно назвать конструктивным.
Помимо регулярного участия представителей страхового сообщества в рабочих встречах с руководством ФФОМС и территориальных фондов сегодня мы договорились о создании совместных рабочих групп для подготовки предложений по корректировке нормативных правовых актов, регулирующих финансовую устойчивость участников системы ОМС, их информационное взаимодействие, регулирующих экспертную деятельность и работу по сопровождению застрахованных граждан.
В дальнейшем наши совместные предложения могут обсуждаться уже на уровне Минздрава России.
ССТ: Каким образом может совершенствоваться информационное взаимодействие?
Д. К.: Методология построения информационных систем должна быть едина, как и принцип обмена информацией. При этом и региональные, и федеральный ресурсы должны быть взаимосвязаны. Сегодня мы должны решить — либо мы начинаем строить эту систему с нуля, либо интегрируем в нее уже существующие у страховщиков ресурсы и наработки.
Представляется, что внедрение ИТ-решений страховщиков в единый информационный контур здравоохранения позволит наполнить его абсолютно адекватной и достоверной информацией об объемах оказанной медицинской помощи, качестве ее оказания, состоянии финансирования каждого из участников. А дополнительная интеграция информационных ресурсов страховщиков с порталом Госуслуги улучшит их взаимодействие с застрахованными, повысит качество их информирования и сопровождения на всех этапах получения медпомощи по ОМС, создаст дополнительный канал обратной связи с пациентами, и, что немаловажно, снизит нагрузку на врачей, оптимизируя механизм получения справок, выписок, результатов обследования и пр.
ССТ: Одной из функций СМО является проведение экспертиз. Какие трансформации необходимы здесь?
Д. К.: Следует отметить несколько направлений. Первое — техническая оптимизация процесса проведения экспертных мероприятий. Причем этот момент неразрывно связан с вопросом интеграции IT-систем страховых организаций с информационными ресурсами здравоохранения и введения электронного документооборота в отрасли. Это, с одной стороны, позволит снизить нагрузку на медорганизации, связанную с проведением экспертиз и необходимостью запрашивать нужную медицинскую документацию. С другой — оптимизирует работу экспертов, предоставив им возможность анализировать документы на рабочем месте, а не в медучреждении, которое зачастую находится в другом городе.
Все это, конечно, поможет обеспечить большую объективность при проведении экспертизы, так как позволит привлекать для работы лучших квалифицированных экспертов, работающих по основной специальности в разных регионах страны, а не только в том, где располагается проверяемое медучреждение.
Второе направление — методологическое. В настоящее время СМО по большей части проверяют медицинские организации «по нормативам объемов экспертиз» и установленному на год плану проверок, используя зачастую избыточные основания для их проведения. На наш взгляд, целесообразно в данный процесс погружать риск-ориентированный подход определения поводов для экспертных мероприятий. При этом отдельные элементы риск-ориентированного подхода внедрены в систему управления качеством медицинской помощи с момента утверждения в 2021 году Порядка контроля, когда были выделены отдельные категории заболеваний и мероприятий, которым нужно уделять особое внимание (например, острые сосудистые заболевания, онкология, диспансерное наблюдение и др.).
Мы считаем, что эту работу следует продолжить, сделав акцент на двух группах рисков или рисковых зон для системы ОМС — условно назовем их финансовыми и медицинскими. При определении финансовых рисковых зон следует учитывать затратоемкость оказанной медпомощи для государства/системы ОМС, реализуемость медицинскими организациями мер по сокращению затрат, а также полноту оказанных необходимых медицинских услуг. В качестве примера можно привести высокотехнологичную медицинскую помощь (ее виды должны отбираться по определенным критериям), процесс проведения профилактических мероприятий (учитывая полноту профилактических медицинских осмотров или своевременность диспансерного наблюдения).
При определении медицинских рисковых зон должны учитываться риски смертности, инвалидизации, необходимости длительного медицинского наблюдения.
Другими словами — пристальное внимание экспертов должно быть направлено на рассмотрение случаев летальных исходов (отбираемых по ряду критериев), случаев оказания экстренной и неотложной медицинской помощи при кардиологических, сосудистых, онкологических, эндокринологических, пульмонологических, желудочно-кишечных заболеваниях, осуществление хирургических вмешательств.
Безусловно, определение и финансовых, и медицинских «рисковых зон» должно являться прерогативой Минздрава и Правительства России; проводиться этот процесс может ежегодно с учетом вызовов, стоящих перед государством (фокус внимания — лица трудоспособного возраста, неработающие граждане и т. п.). Определение объема контрольно-экспертных мероприятий должно осуществляться на основе репрезентативных выборок, а периодичность их проведения — устанавливаться и дифференцироваться для медицинских организаций в зависимости от частоты и характера выявляемых нарушений.
Внедрение данного подхода позволит объективно выявлять недостатки в работе конкретных медицинских организаций, принимать адекватные меры реагирования (в т. ч. организационного характера) для исправления выявляемых нарушений, снизить нагрузку на медорганизации, осуществляющие деятельность с минимальными нарушениями, а главное — реализовать право граждан на получение доступной, своевременной и качественной медицинской помощи.